Introducción
Las crisis epilépticas (CE) en Pediatría son un importante motivo de consulta. Se estima que aproximadamente el 10% de la población general tendrá una crisis epiléptica en su vida y la mitad de ellas ocurrirá en la infancia y adolescencia (1). Representan alrededor del 1% de todas las consultas en los Servicios de Urgencias (SU) pediátricos, con una mayor proporción de lactantes y niños pequeños (2).
Definiciones
Una CE se define como la aparición transitoria de signos y/o síntomas debidos a actividad neuronal excesiva y sincrónica en el cerebro (3). Las CE se clasifican en según su presentación clínica en focales, generalizadas y de inicio desconocido (Tabla 1). Si la crisis epiléptica incluye manifestaciones motoras hablamos de crisis convulsiva. (4)
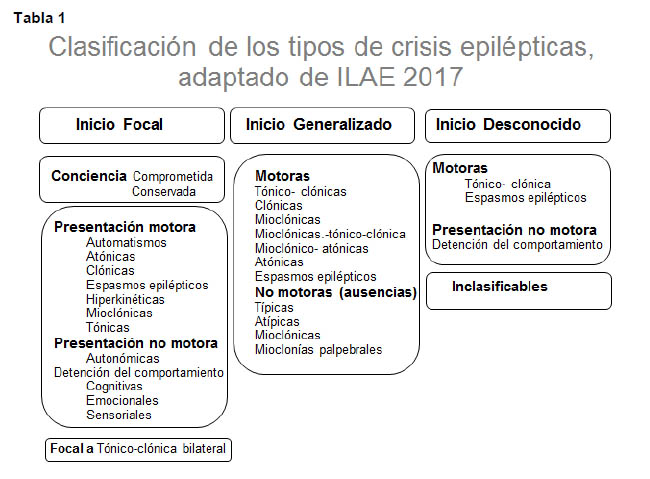
Dentro de las CE es importante distinguir si se trata de una crisis provocada (o sintomática aguda), crisis febril o crisis no provocada, ya que el manejo y los riesgos de recurrencia son diferentes en cada grupo. (Tabla 2)
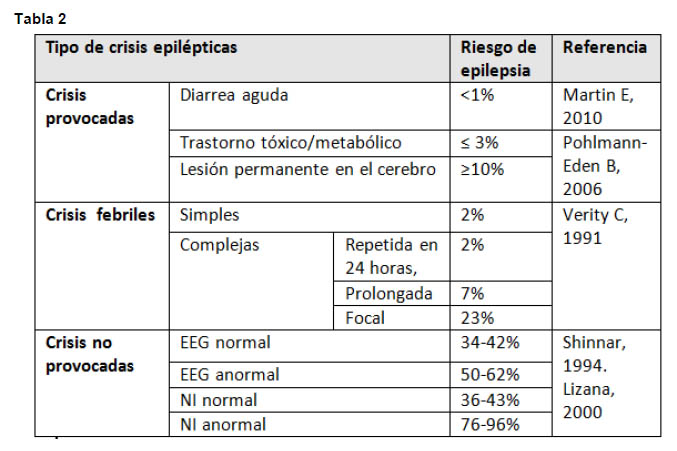
- Crisis provocada o sintomática aguda: suceden producto de estímulos agudos intra o extracerebrales que pueden no recurrir si la causa subyacente se remueve o el fenómeno agudo ha finalizado (5). Por ejemplo, pueden provocarse secundarias a hipoglicemia, hiponatremia, hipocalcemia, diarrea infecciosa, infección del Sistema Nervioso Central (SNC), trauma encefálico, tumor cerebral, intoxicaciones, accidente vascular, entre otras.
Una revisión de estudios basados en la población general indica que entre el 25- 30% de las primeras crisis convulsivas son provocadas por daño agudo cerebral y por alteraciones metabólicas o tóxicas que alteran la función del sistema nervioso central (6)
Dentro del grupo de las crisis provocadas en la edad pediátrica es importante destacar las crisis asociadas a síndrome diarreico agudo. Corresponden a crisis epilépticas, a menudo más de una, en el transcurso de una infección gastrointestinal, siendo el Rotavirus el más frecuentemente asociado. Se trata de una entidad benigna y no requiere estudios complementarios ni tratamiento mantenido, por lo que se les denomina crisis afebril benigna (7). Los niños con crisis epilépticas asociadas a este cuadro tienen menos riesgo de recurrencia de crisis en comparación con los niños con crisis febriles sin gastroenteritis (Tabla 2).
-
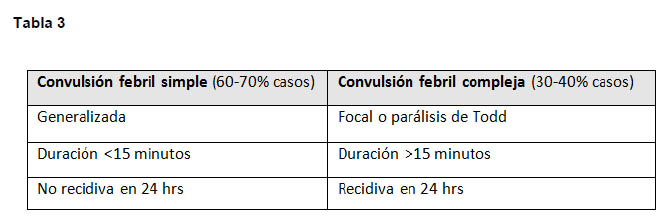
Crisis febril: Se presentan en 2-4% de los menores de 5 años de edad. Son crisis asociadas a temperatura superior a 38 °C, que se presentan entre los 6 meses y 6 años de edad, en pacientes en que se haya excluido infección del SNC, anomalía metabólica sistémica aguda y sin antecedente de crisis afebriles previas (8). Las crisis febriles se dividen en simples y complejas (Tabla 3).
- Crisis epiléptica no provocada: Se trata de una crisis epiléptica donde no se logra reconocer una causa aguda directa. En este caso puede ser la primera manifestación de una epilepsia, o puede tratarse de un evento aislado.
En estudios prospectivos en población pediátrica el riesgo de recurrencia de una crisis no provocada a 5 años es de 45%(9)(10). El riesgo de recurrencia luego de dos crisis no provocadas aumenta a 59-87%(11). Los factores asociados a un mayor riesgo de recurrencia luego de una primera crisis son edad menor a 3 años, causa sintomática previa, EEG anormal, crisis que ocurren en el sueño, historia previa de crisis febriles, y el antecedente de presentar Parálisis de Todd (1)
- Epilepsia: La Liga Internacional contra la Epilepsia define epilepsia como una enfermedad cerebral crónica, con predisposición persistente a generar CE (3). En la práctica para hacer el diagnóstico se requiere la presencia de al menos dos crisis no provocadas separadas por más de 24 horas, o la presencia de una crisis no provocada asociada a un riesgo alto de recurrencia (sobre 60%). El riesgo de recurrencia se evalúa con los antecedentes clínicos y los hallazgos en el estudio con Electroencefalograma (EEG) y neuroimágenes (NI) (5).
Evaluación Clínica:
a) Anamnesis: En la evaluación inicial de un evento sospechoso de crisis epiléptico, el relato del testigo que lo presenció es fundamental. Estado previo: sueño, vigilia, llanto, frustración, contusiones, alimentación. Durante el episodio: síntomas autonómicos, apertura ocular, compromiso de conciencia, cianosis o rubicundez, movimientos rítmicos, postura, tono, localización (focal/bilateral), duración. Después del episodio: sin alteraciones, somnolencia, confusión, vómitos.
Es importante consultar por privación de sueño y otros factores desencadenantes como uso de fármacos, fiebre, enfermedades concomitantes, consumo de sustancias recreacionales.
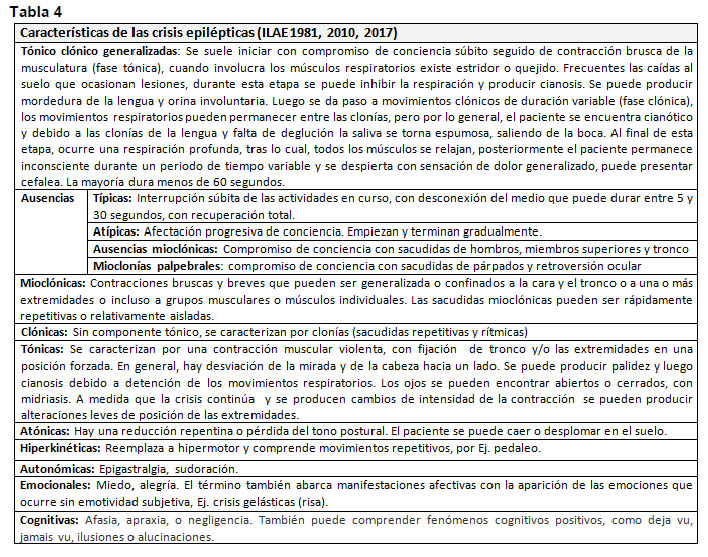
Para orientar el diagnóstico se debe conocer las manifestaciones clínicas de las crisis epilépticas. (Tabla 4).
b) Examen físico: Comprende signos vitales, temperatura, evaluación pediátrica y neurológica completa. El examen neurológico incluye entre otros, estado de conciencia, medición de la circunferencia craneana, pares craneanos con fondo de ojo, búsqueda de signos de focalidad y signos meníngeos. La mayoría de los niños que presentan una primera crisis epiléptica no provocada tienen un examen general y neurológico normal (12)
En la exploración física de un paciente que cursa con una crisis tónico-clónica generalizada se puede encontrar signo de Babinski bilateral, el que también puede persistir durante la fase post-ictal inmediata. En la evaluación inmediata post crisis convulsiva generalizada podemos encontrar lesiones traumáticas como lesiones en la cabeza, luxación de hombro y mordedura lateral de la lengua (13) También es importante definir la presencia de parálisis de Todd, que corresponde a una reducción temporal de la función de la zona de la corteza cerebral donde se inició la crisis, que se manifiesta con paresia si se inició en la corteza motora o disfasia si se inició en el lóbulo temporal dominante. Estos síntomas generalmente se resuelven dentro de 30 minutos (14) y pueden durar hasta 24 hrs.
Dentro del examen físico general es importante evaluar la presencia de dismorfias, alteraciones en la piel y visceromegalias, que se pueden asociar a enfermedades genéticas, síndromes neurocutáneos, errores innatos del metabolismo.
Diagnósticos diferenciales
Dentro de los diagnósticos diferenciarles encontramos los trastornos paroxísticos no epilépticos (TPNE), se pueden manifestar en forma similar a crisis tónicas, clónicas, compromiso de conciencia súbito, entre otras, pero que no se deben a una descarga anormal excesiva de un grupo de neuronas. Existen etiologías de diferente frecuencia de acuerdo al grupo de edad. (Tablas 5-6-7)
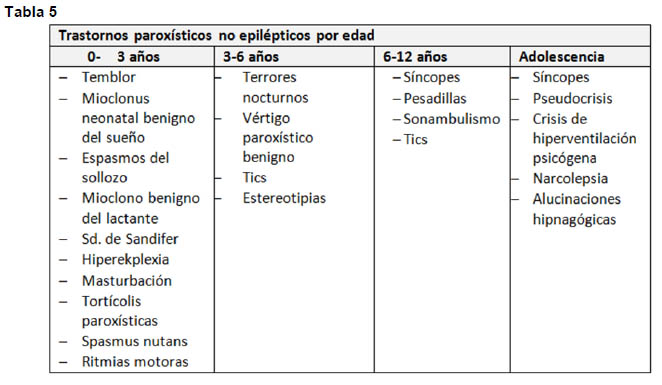
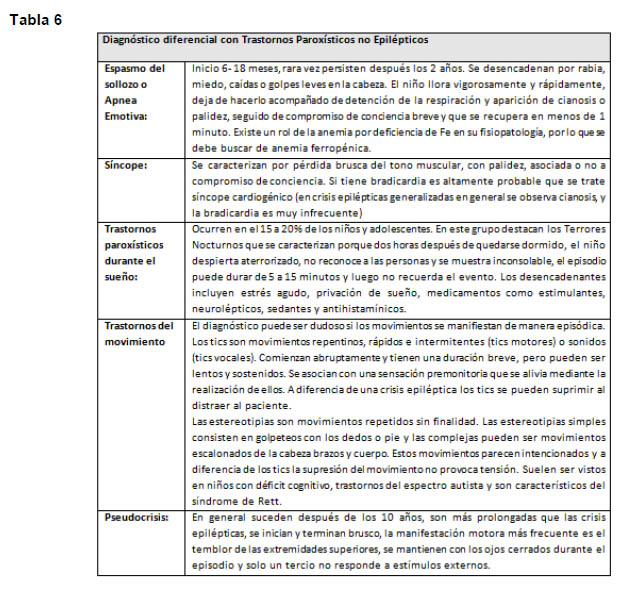
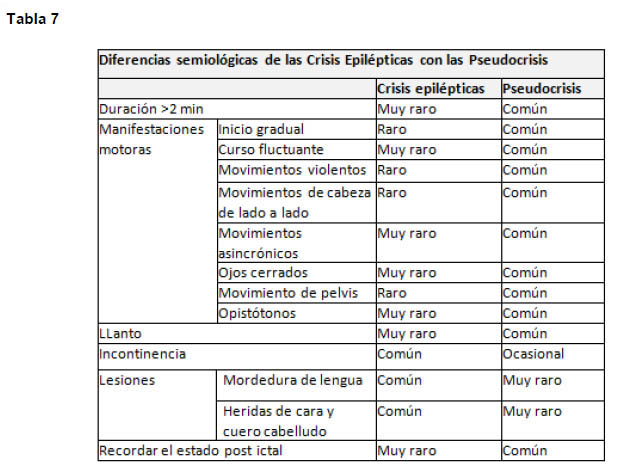
Estudio:
Exámenes de Laboratorio: En la evaluación de urgencia se debe realizar estudio básico que incluya glicemia, y en base a los hallazgos obtenidos en la evaluación clínica, como por ejemplo historia de vómitos, diarrea o deshidratación o compromiso de conciencia persistente, se puede estudiar calcemia, electrolitos plasmáticos, función hepática y realizar estudios toxicológicos (15).
El estudio de LCR se recomienda en menores de 6 meses, y a cualquier edad si se sospecha infección del sistema nervioso central, con compromiso de conciencia persistente, signos meníngeos o fontanela abombada (15). También se sugiere considerar la punción lumbar en pacientes que se presentan con estatus febril (crisis febril que dura más de 30 minutos), debido a que en estos casos el 11% presentará meningitis aguda bacteriana (16)
Electroencefalograma (EEG): Se recomienda realizar EEG en todos los niños que presentan una primera crisis epiléptica no provocada, siendo más sensible para detectar actividad epileptiforme dentro de las primeras 24 horas desde el evento. Este estudio es útil para clasificar el síndrome electroclínico, para orientar la elección de los fármacos antiepilépticos y para ayudar a definir la probabilidad de recurrencia de la crisis (17)(18). Cuando el EEG es normal, un EEG con privación de sueño puede detectar actividad epileptiforme en un 13-31% adicional (18)
En el caso de las crisis febriles simples no se recomienda estudio con EEG, y en las crisis febriles complejas se recomienda realizar EEG urgente en los casos en que se sospecha status no convulsivo. (19)
Neuroimágenes (NI): La posibilidad de encontrar anomalías en la NI tras una crisis generalizada de menos de 30 min de duración, cuando el examen neurológico y EEG fueron normales es del 10% (20). En SU se puede realizar Tomografía Computada (TC) de cerebro, que permite descartar causas que requieran manejo neuroquirúrgico, como por ejemplo un tumor cerebral o una hemorragia. Se realiza en CE en contexto de traumatismo encefalocraneano, compromiso de conciencia persistente, signos de hipertensión intracraneana, o Parálisis de Todd. (17)
La Resonancia Magnética (RM) de cerebro entrega imágenes con mejor resolución, permite el estudio de lesiones que no se objetivan en un TC, como por ejemplo, una displasia cortical y la esclerosis temporal mesial. Es de alto costo y su disponibilidad es limitada Se sugiere realizar en los casos de niños con alteraciones previas cognitivas o motoras de causa desconocida, en niños menores de un año, en crisis focales y cuando el EEG tiene actividad anormal (17).
Manejo de la crisis epiléptica en Urgencia
El manejo en SU de una crisis persistente incluye evaluación de la vía aérea, respiración y la circulación, con las intervenciones según el estado del paciente, administrando oxígeno si es necesario.
En casos de hipoglicemia se debe administrar un bolo de Glucosa 2-4 ml/kg/dosis de Glucosa 25% por vía intravenosa. En los pacientes con sospecha de intoxicación con opiáceos se administra Naloxona 0,1 a 2 mg/kg/dosis intravenosa/ intramuscular/ subcutáneo/ endotraqueal (2).
Se aconseja iniciar tratamiento de inmediato si una crisis dura más de 2 minutos (21), dado que si la crisis se prolonga es poco probable que ceda espontáneamente (2)
Las Benzodiacepinas (BZP) son de primera elección en la fase inicial de las CE dada su rápida acción, múltiples vías de administración y su uso como fármaco prehospitalario de forma segura y eficaz (Tabla 8). Pueden producir efectos adversos como depresión respiratoria y apnea (21) Dentro de este grupo de fármacos encontramos Lorazepam, Diazepam, Midazolam. Se ha observado que el Midazolam oral es más rápido y fácil de administrar que el Diazepam rectal, siendo ambos igual de efectivos y útiles en el manejo prehospitalario (22)
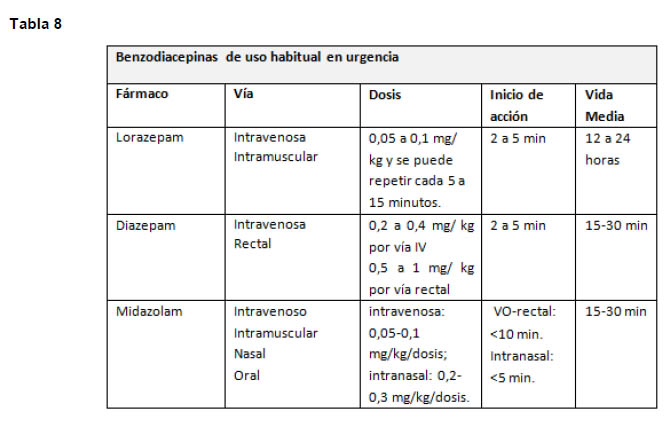
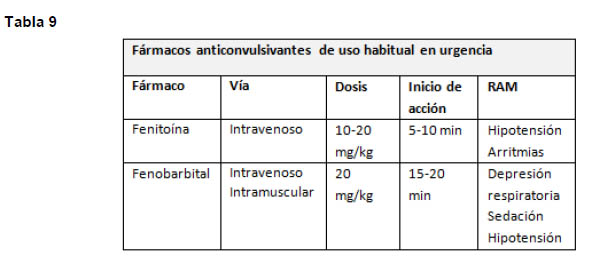
Si la crisis persiste luego de 10 minutos se puede administrar una segunda dosis de BZP (23) y si a pesar de esto la CE persiste más de 20 minutos nos encontramos ante un estatus epiléptico. Para manejar el estatus se puede usar Fenitoína (22). Este medicamento no causa sedación ni depresión respiratoria, pero es necesario monitorizar al paciente ya que este medicamento puede causar hipotensión y arritmias cardíacas (Tabla 9) (2).
El Fenobarbital es otro fármaco antiepiléptico a añadir si el status persiste (2) (Tabla 9). Si a pesar de estas intervenciones, el estatus dura más de 60 minutos, puede ser necesario iniciar infusión continua de Midazolam o Propofol, y algunos pacientes pueden requerir anestesia general y bloqueo neuromuscular (2)(23).
Tratamiento con Fármacos Antiepilépticos (FAE) a largo plazo
Se ha observado que el tratamiento con fármacos antiepilépticos puede disminuir el riego de recurrencia de crisis en corto plazo, pero no afecta el desarrollo de epilepsia en el largo plazo (24). Por otro lado, está demostrado que el uso de FAE tiene efectos secundarios farmacológicos y psicosociales (15).
El tratamiento con FAE de largo plazo se debe iniciar cuando el riesgo de recurrencia estimado es >60% (5) La elección del FAE debe ser individualizada de acuerdo al síndrome electroclínico, edad el sexo, y las comorbilidades del paciente.
Conclusiones
La evaluación clínica es fundamental para identificar y manejar una primera crisis epiléptica. En SU se debe buscar causas corregibles como trastornos metabólicos agudos, infección del sistema nervioso central, entre otras. El estudio posterior con EEG y NI, permite determinar la etiología de la CE, y evaluar la necesidad de tratamiento con FAE de largo plazo.
Bibliografía
- Hauser WA, Annegers JF, Rocca W a. Descriptive Epidemiology of Epilepsy: Contributions of Population-Based Studies From Rochester, Minnesota. Mayo Clin Proc. Mayo Foundation for Medical Education and Research; 1996;71(6):576–86.
- Blumstein MD, Friedman MJ. Childhood Seizures. Emerg Med Clin North Am. 2007;25(4):1061–86.
- Fisher RS, Van Emde Boas W, Blume W, Elger C, Genton P, Lee P, et al. Epileptic seizures and epilepsy:
Definitions proposed by the International League Against Epilepsy (ILAE) and the International Bureau for Epilepsy (IBE). Epilepsia. 2005;46(4):470–2.
- Fisher RS, Cross JH, French J a., Higurashi N, Hirsch E, Jansen FE, et al. Operational classification of seizure types by the International League Against Epilepsy: Position Paper of the ILAE Commission for Classification and Terminology. Epilepsia. 2017;58(4):522–30
- Fisher RS, Acevedo C, Arzimanoglou A, Bogacz A, Cross JH, Elger CE, et al. ILAE Official Report: A practical clinical definition of epilepsy. Epilepsia. 2014;55(4):475–82.
- Pohlmann-Eden B, Beghi E, Camfield C, Camfield P. The first seizure and its management in adults and children. BMJ. 2006;332(7537):339–42.
- Martin ET, Kerin T, Christakis D a., Blume HK, Gospe SM, Vinje J, et al. Redefining Outcome of First Seizures by Acute Illness. Pediatrics. 2010;126(6):e1477–84.
- Village EG. Febrile Seizures: Clinical Practice Guideline for the Long-term Management of the Child With Simple Febrile Seizures. Pediatrics 2008;121(6):1281–6.
- Shinnar S, Berg AT, Moshe SL, Dell CO, Alemany M, Newstein D, et al. The Risk of Seizure Recurrence After a First Unprovoked Afebrile Seizure in Childhood : An Extended Follow-up The online version of this article , along with updated information and services , is located on the World Wide Web at : Illinois , 60007 . Copyr. 2014;
- Ramos Lizana J, Cassinello Garciá E, Carrasco Marina LL, Vázquez López M, Martín González M, Muñoz Hoyos a. Seizure recurrence after a first unprovoked seizure in childhood: a prospective study. Epilepsia. 2000;41(8):1005–13.
- Hauser WA. Risk of Re Curre Nt Seizur Es a F Ter T Wo Unprovok Ed S Eizur Es Risk of Recurrent Seizures After Two Unprovoked Seizures. N Engl J Med. 1998;338(7):429–34.
- Chelse a. B, Kelley K, Hageman JR, Koh S. Initial Evaluation and Management of a First Seizure in Children. Pediatr Ann. 2013;42(12):e253–7.
- Perrig S, Jallon P. Is the first seizure truly epileptic? Epilepsia. 2008;49(SUPPL. 1):2–7.
- Manford M. Possible Epileptic Seizures. 2001;70(suppl II).
- Hirtz D, Berg a, Bettis D, Camfield C, Camfield P, Crumrine P. Practice parameter : Treatment of the child with a first unprovoked seizure Report of the Quality Standards Subcommittee of the American Academy of Neurology and the Practice Committee of the Child Neurology Society *. 2003;
- Chin RF, Neville BG, Peckham C, Bedford H, Wade A, Scott RC. Incidence, cause, and short-term outcome of convulsive status epilepticus in childhood: prospective population-based study. Lancet. 2006;368(9531):222–9.
- Hirtz D, Ashwal S, Berg a, Bettis D, Camfield C, Camfield P, et al. Practice parameter: Evaluating a first nonfebrile seizure in children: Report of the Quality Standards Subcommittee of the American Academy of Neurology, the Child Neurology Society, and the American Epilepsy Society. Neurology. 2001;56(4):574.
- King M a, Newton MR, Jackson GD, Fitt GJ, Mitchell L a, Silvapulle MJ, et al. Epileptology of the first-seizure presentation: a clinical, electroencephalographic, and magnetic resonance imaging study of 300 consecutive patients. Lancet. 1998;352(9133):1007–11.
- Whelan H, Harmelink M, Chou E, Sallowm D, Khan N, Patil R, et al. Complex febrile seizures???A systematic review. Disease-a-Month. Elsevier; 2017;63(1):5–23.
- Shinnar S, O’Dell C, Mitnick R, Berg AT, Moshe SL. Neuroimaging abnormalities in children with an apparent first unprovoked seizure. Epilepsy Res. 2001;43(3):261–9.
- Campo-Soria C, Chang Y, Weiss DS. Mechanism of action of benzodiazepines on GABAA receptors. Br J Pharmacol. 2009;148(7):984–90.
- Ashrafi MR, Khosroshahi N, Karimi P, et al. Efficacy and usability of buccal midazolam in controlling acute prolonged convulsive seizures in children. Eur J Paediatr Neurol. Elsevier Ltd; 2010;14(5):434–8.
- S DP, V JMC, P DSA, O DPM, L SI. Revista Chilena de. 2012;4(68):73–103.
- Wiebe S, Téllez-Zenteno JF, Shapiro M. An evidence-based approach to the first seizure. Epilepsia. 2008;49(SUPPL. 1):50–7.
|

