Caso Clínico
Escolar de 11 años de edad de sexo masculino quien recibió disparo en hemitoráx izquierdo por Rifle a postones (arma de aire comprimido). Acudió al servicio de urgencia más cercano (hospital de mediana complejidad), donde presentó compromiso hemodinámico, palidez, taquicardia (155 latidos por minuto) e hipotensión arterial (presión arterial de 70/40 mmHg), además de alteración de conciencia secundaria. Por riesgo vital ingresó a pabellón de urgencia para toracotomía exploradora, donde se realizó pericardiotomía, obteniéndose abundantes coágulos que revelaron sangrado activo y profuso secundario a lesión de la pared anterior del ventrículo derecho. La herida colindaba a 3 centímetros de la arteria coronaria descendente anterior. Se realizó sutura sin lograr visualizar presunto cuerpo extraño, se instaló drenaje pericárdico y posteriormente se trasladó al Hospital de Niños Roberto del Río, para continuar manejo.
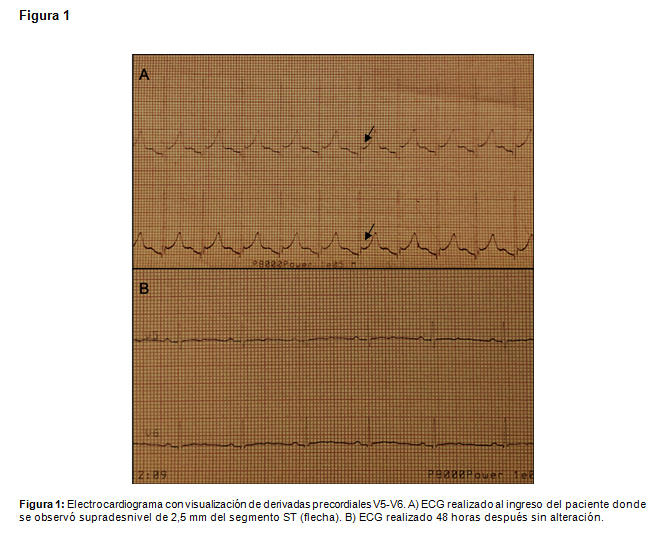
A su ingreso se apoyó con ventilación mecánica invasiva, transfusión de hemoderivados y sedación continua. En el electrocardiograma (ECG) se observó supradesnivel del segmento ST en V5 y V6 el cual fue transitorio (figura 1), como también elevación de Troponinas I hasta 13 ng/ml, que se normalizó precozmente. La radiografía de tórax reveló presencia de cuerpo extraño de densidad metálica en el hemitórax izquierdo. El estudio con ecocardiografía (transtorácica y transesofágica) confirmó la presencia de un elemento intracardiaco de 5 mm de diámetro, hiperrefringente y con sombra acústica, localizado en el espesor de la porción superior y subtricuspídea del septum interventricular, con disquinesia de la zona afectada, sin derrame pericárdico.
Evolucionó febril y por alto riesgo de endocarditis se decidió agregar tratamiento antibiótico (penicilina y cloxacilina endovenosa). Los hemocultivos resultaron negativos. El seguimiento ecocardiográfico no evidenció complicaciones agregadas. Dado que el paciente evolucionó sin alteraciones isquémicas ni arrítmicas y debido a la ubicación del cuerpo extraño, se decidió mantener conducta expectante. El menor finalmente completó su tratamiento antibiótico siendo dado de alta en buenas condiciones.
Introducción
La causa más común de muerte en niños y adolescentes de 4 a 19 años en Chile es el trauma, siendo los más frecuentes el craneoencefálico y el torácico (1). El compromiso del tórax es consecuencia de traumatismos de alta energía que originan frecuentemente daño multiorgánico, ocurriendo compromiso cardiaco hasta en el 9,5% (2). Una revisión sistemática reciente, realizada en población pediátrica, reportó mortalidad global de 35,2% (3), esto sin incluir a los pacientes que fallecen antes de ingresar al servicio de urgencia, en donde las lesiones cardíacas pueden contribuir a un desenlace fatal hasta en el 76% de los casos (4).
La etiología del trauma depende de la edad del niño. Menores entre 0 y 4 años presentan lesiones secundarias a accidentes en vehículos motorizados, los de 5 a 9 años son debido a atropellos y los de 10 a 17 años a la práctica deportiva, accidentes automovilísticos, violencia e incluso suicidio (5).
Los niños, a diferencia de los adultos, son más vulnerables a los impactos torácicos, ya que poseen una menor superficie corporal, lo que hace que la energía del trauma sea mayor, transmitiéndose con más fuerza a estructuras internas, sin manifestar signos externos de daño, debido a que tienen un tórax más compresible. Además presentan un mediastino con fijación laxa y desplazable, por lo que al haber ocupación pleural, mostrarán compromiso del retorno venoso con insuficiencia cardiaca en forma precoz (6).
Los traumatismos cardiacos en pediatría se clasifican en cerrados y penetrantes, siendo los primeros los más frecuentes con hasta el 72% de los casos, sin embargo la mortalidad es mayor en los pacientes que presentan heridas por arma blanca o de fuego (7), en los cuales, como en el caso clínico expuesto anteriormente, un manejo oportuno mejora el pronóstico.
Trauma cerrado o no penetrante: principalmente ocasionado por accidentes de tránsito, aunque también por caídas, deporte, aplastamiento o abuso (3). En este tipo de trauma el paciente presentará indemnidad de la piel, sin embargo, el hallazgo de fracturas costales, hemotórax o contusión pulmonar debe hacer sospechar la presencia de compromiso cardiaco.
Trauma abierto o penetrante: se produce secundariamente a heridas por arma de fuego o arma blanca. Presentan una mortalidad entre el 19% y el 73% dependiendo de múltiples factores como el traslado expedito, cercanía a centros hospitalarios de mayor complejidad, disponibilidad de bypass cardiopulmonar, protocolos de transfusión y personal quirúrgico; siendo las lesiones balísticas, más letales que las puñaladas, debido a su capacidad de provocar daño en más de una cámara cardiaca (8).
Aspectos Fisiopatológicos
En el caso de los traumatismos cerrados, la brusca compresión del corazón entre el esternón y la columna vertebral debido al impacto directo, movimiento de desaceleración-aceleración, desaceleración rápida, aumento súbito de presión abdominal transmitida hacia la cavidad torácica, o una mezcla de todas éstas, darán cuenta desde la presencia de contusión miocárdica, hasta la rotura de algún vaso o cavidad cardiaca.
La contusión miocárdica, es el tipo más frecuente de lesión en los traumas de tipo cerrado, llegando a un 60% de los casos (3), inicialmente puede producir síntomas leves, como palpitaciones o dolor precordial, que pueden atribuirse erróneamente a una lesión musculoesquelética asociada, o causar arritmias graves que comprometan el gasto cardíaco. Histológicamente se observa hemorragia intramiocárdica, edema o necrosis de las células miocárdicas. La importancia del diagnóstico es su asociación con complicaciones posteriores, como arritmia, aneurismas, ruptura de pared o taponamiento cardiaco (9). Otras lesiones descritas incluyen laceración o desgarro tanto del miocardio como del pericardio y menos frecuentemente compromiso valvular debido a ruptura de músculos papilares (10).
Un tipo específico de trauma cerrado es el Commotio Cordis que es producido por un golpe o impacto relativamente inocente sobre el precordio, que desencadena fibrilación ventricular y muerte súbita secundaria. El 95% de los casos ocurre en niños y adolescentes de sexo masculino. Su fisiopatología está determinada por la energía del impacto, la densidad del proyectil y el momento del ciclo cardiaco en el cual ocurre (11). La etiología que desencadena la fibrilación ventricular se desconoce pero se plantea que si el golpe es dado en la fase vulnerable de la repolarización, que es 10-20 milisegundos antes del peak de la onda T (Figura 2), provocará la súbita elevación de los canales de potasio miocárdico, aumentando el flujo transmembrana de este ión, lo que conducirá a una arritmia mortal, en caso de no ser manejada con desfibrilación cardiaca (12).
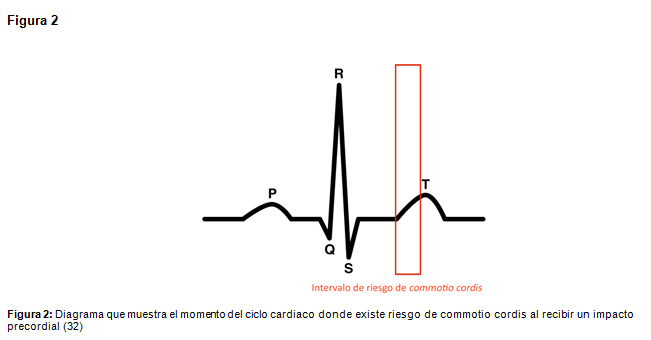
Cualquier impacto tanto por arma de fuego o herida cortopunzante que afecte la zona del tórax tiene alto riesgo de lesionar directamente el corazón. Debido a su proximidad con el esternón y su ubicación anterior, el ventrículo derecho es la cámara mayormente afectada, seguida del ventrículo izquierdo y la aurícula derecha. El compromiso de más de una cavidad ocurre generalmente en lesiones por disparo. Otras estructuras intracardiacas que pueden afectarse son las válvulas que pueden lacerarse o romperse, al igual que el septum interventricular y las arterias coronarias (7).
En el trauma de tipo penetrante existen tres trastornos fisiopatológicos primarios: hemorragia, taponamiento pericárdico y falla cardiaca. Las heridas cortopunzantes producen taponamiento cardíaco en el 80 a 90% de los casos. Si este, no es drenado oportunamente, se reducirá la precarga aumentando la presión de llenado del ventrículo derecho, lo que llevará a un menor volumen en el ventrículo izquierdo, disminuyendo el débito cardiaco y provocando shock cardiogénico. Por el contrario, cuando las heridas ocurren por arma de fuego, se produce hemorragia intensa, tanto al exterior del cuerpo como a las cavidades pleurales y al mediastino, lo que conlleva casi siempre a shock hipovolémico. El compromiso de la función cardíaca es infrecuente y se observa cuando existe lesión de alguna válvula cardíaca, haz de conducción o arteria coronaria importante (13).
Diagnóstico
Se debe sospechar compromiso cardiaco en todo paciente en el que exista historia de trauma de alto impacto, con elementos al examen físico tales como el signo del cinturón de seguridad, enfisema subcutáneo o deformidad del tórax, además de arritmias cardíacas, presencia de soplo no descrito previamente, insuficiencia cardíaca y/o hipotensión (8). A pesar de esto, existen pacientes que presentan escasos signos y síntomas al inicio del cuadro, pero que en el transcurso de su evolución pueden desarrollar sintomatología importante. Otros hallazgos, aunque menos frecuentes, son dolor precordial y fracturas costales (14).
Signos clínicos sugerentes de taponamiento cardiaco, como la tríada de Beck, que consiste en distensión venosa yugular, ruidos cardíacos apagados e hipotensión, debe ser buscada teniendo en consideración que la ingurgitación yugular puede no estar presente en niños más pequeños debido a que poseen cuello más corto, con aumento del tejido subcutáneo (15). El pulso paradójico, donde la presión arterial cae más de 10 mmHg durante la inspiración, está presente con mayor frecuencia en adolescentes.
Debido a la condición de gravedad de estos pacientes es importante obtener estudios que confirmen o descarten el diagnóstico de forma precoz, minimizando la realización de exámenes que retrasen el tratamiento. Dentro de éstos destacan:
Electrocardiograma de reposo: Las alteraciones se presentan hasta en el 82% de los pacientes y generalmente ocurren dentro de las primeras 48 horas (14). Hallazgos frecuentes son taquicardia sinusal, anomalías del segmento ST-T, presencia de ondas Q patológicas y bloqueo completo de rama derecha. También pueden presentar bloqueos auriculoventriculares (AV) de primer grado, bloqueo completo de rama izquierda, hemibloqueos y bloqueo AV de tercer grado. La fibrilación ventricular es la causa más común de muerte (16). No hay relación entre la severidad de la contusión y el tipo de arritmia (17). En pacientes con taponamiento cardiaco se observan complejos QRS de bajo voltaje, alternancia eléctrica, taquicardia sinusal y taquiarritmia (18). Cambios isquémicos como depresiones o elevaciones del segmento ST-T son frecuentes en pacientes con heridas penetrantes (presente en este paciente).
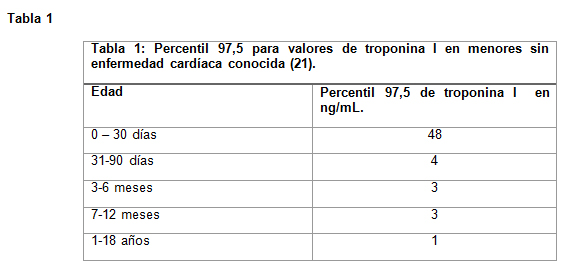
Enzimas Cardiacas: Se recomienda la medición de troponina I al ingreso y luego a las 4-6 horas, un valor normal en la segunda toma excluye compromiso cardiaco significativo (19). Se ha demostrado que existe una elevación de los niveles de CK-MB en pacientes sin trauma cardiaco, por lo que su realización no es recomendable (20). Los valores normales de troponina I están descritos en la tabla 1 (21).
Radiografía de tórax: Su realización está indicada en el contexto de trauma torácico y ayuda a identificar compromiso pulmonar o de la pared torácica. Hallazgos sugerentes de afectación cardiaca incluyen congestión pulmonar debido a insuficiencia cardiaca, mediastino superior ensanchado con corazón en forma globulosa y distensión de la vena cava superior secundario a taponamiento (22). La imagen de neumopericardio hace sospechar compromiso pericárdico.
Ecocardiografía Doppler Color: Puede revelar anomalías tales como lesión ventricular, disfunción valvular y derrame pericárdico, tiene el beneficio de evaluar además de la anatomía, la función cardíaca y los patrones de flujo sanguíneo (23). Alteraciones de la pared torácica, enfisema subcutáneo o dolor pueden disminuir el rendimiento de la ecocardiografía transtorácica, en estos casos, la ecocardiografía transesofágica ha demostrado ser útil en la obtención de un mayor detalle anatómico, particularmente en casos de lesión aórtica (24).
Ecografía FAST (Focused Assessment with Sonography in Trauma): A través de una ecografía dirigida a 4 áreas: perisplénica, pelvis, espacio hepatorrenal y pericardio, se puede evaluar la presencia de líquido libre en alguna de ellas. Su rol en trauma cardiaco es objetivar la presencia de derrame pericárdico e identificar algún compromiso cardíaco que requiera de intervención quirúrgica inmediata. Estudios demuentran una sensibilidad entre el 85 al 96%, con una especificidad del 98% para el diagnóstico de hemopericardio a través de este método (25).
Tomografía Axial Computada de tórax: Requiere que el paciente se encuentre estable para su realización. Desempeña un papel complementario en la definición de la extensión del daño miocárdico, lesiones asociadas y en la planificación quirúrgica, pero no se utiliza como prueba de detección inicial.
Resonancia Magnética: No está indicado en la evaluación de pacientes con traumatismo cardíaco agudo, aunque puede ser útil en individuos con trauma cardiaco cerrado que desarrollan un infarto miocárdico, complicación poco frecuente de la contusión de miocardio y que representa sólo el 5% de las complicaciones postraumáticas (26).
Manejo
1.- Manejo Prehospitalario
Todo paciente pediátrico que ha sufrido trauma debe ser considerado como paciente grave y su traslado debe ser prioritario y rápido. El traslado aéreo debe ser considerado en los casos en que el tiempo estimado por tierra sea excesivamente largo en relación a la condición del paciente o las condiciones ambientales no permiten el acceso expedito por tierra (27).
2.- Manejo en Servicio de Urgencia.
Evaluación Primaria: Se inicia con la evaluación de la circulación, vía aérea, respiración, déficit neurológico y exploración física (CABDE), común a todo trauma, donde se deben detectar y tratar aquellas lesiones con riesgo inminente de muerte, cuyo diagnóstico es clínico y requieren de un manejo inmediato, dentro de éstas destacan el taponamiento cardiaco y el neumotórax (28).
Si existen signos de taponamiento cardiaco, se recomienda el uso de cristaloides intravenosos para aumentar transitoriamente la presión de llenado y mejorar el gasto cardíaco, siendo la pericardiocentesis la terapia definitiva. La extracción de 15 o 20 ml pueden ser significativos para mejorar la condición del niño, si persiste con sangramiento debe considerarse cirugía.
Toda hipotensión en contexto de trauma debe asumirse como hemorragia, por lo que la resuscitación con cristaloides y la transfusión de hemoderivados es vital en éstos pacientes.
Las lesiones penetrantes con compromiso hemodinámico deben ser manejadas con exploracion quirúrgica inmediata, incluyendo la realización de una toracotomía en el servicio de urgencia, si existe personal con experiencia, para poder controlar la hemorragia, evacuar sangre y realizar masaje cardiaco directo. Estudios revelan que hasta un 8,2% de los pacientes con trauma cardiaco podrían requerir una toracotomía de urgencia (3), mejorando su sobrevida de un 8,3% a un 21,3%, junto con aumentar el porcentaje de individuos sin secuelas neurologicas de un 3,9% a un 11,7% (29).
Evaluación secundaria: Con un paciente estable, lo que corresponde es realizar un examen físico exhaustivo buscando signos y síntomas sugerentes de compromiso cardiaco, además de determinar lesiones asociadas. En este momento la ejecución de estudios complementarios puede ser llevada a cabo.
3.- Manejo Hospitalario
Trauma torácico cerrado, con paciente hemodinamicamente estable y asintomático, se debe indicar un ECG de 12 derivadas y medición de troponinas I, además de radiografía de tórax para detectar lesiones asociadas. Si estos exámenes se encuentran normales, monitorizar al paciente por al menos 24 horas, controlando enzimas cardiacas cada 6 horas, llevando a efecto una ecocardiografía Doppler color para evaluar alteraciones anatómicas y funcionales. En caso de elevación enzimática con ecocardiograma normal, mantener hospitalizado hasta la normalización de éstas. Si presenta arritmias, tratar de la misma forma que se haría en pacientes sin compromiso cardiaco. En presencia de taponamiento cardiaco e hipotensión, realizar exploración quirúrgica inmediata (9).
4.- Manejo Intraoperatorio:
Para el abordaje quirúrgico, es preferible realizar esternotomía media que permite la visualización del corazón y de ambos pulmones, además de asociarse a menor dolor y complicaciones pulmonares postoperatorias comparado con la toracotomía lateral.
La cirugía de control de daños, en el contexto de un paciente con severo compromiso vital, acidosis, coagulopatía e hipotermia, es una técnica bien aceptada y segura (30). Ésta consiste en un manejo quirúrgico en tres etapas bien definidas. En una primera fase se realiza control de la hemorragia con maniobras tales como el packing o empaquetamiento de las lesiones con compresas, taponamiento de las heridas con balón de sonda Foley o uso de grapas para realizar cardiorrafia (31), en caso de existir una arteria coronaria lacerada, es posible ligarla observando si existe presencia de isquemia, de ser así ,se deberá retirar la sutura e intentar revascularizarla. La segunda etapa se lleva a cabo en una unidad de cuidados intensivos donde se estabiliza al paciente, corrigiendo su homeostasis y estado hidroelectrolítico para poder llevarlo a una tercera fase de reoperación planificada. Para la reparación definitiva del corazón, se utilizan suturas simples o ininterrumpidas de monofilamento, con o sin pledgets. Cuando existe lesión de un vaso coronario, debe ser reparado utilizando sutura de polipropileno monofilamento. Las lesiones complejas que involucran compromiso valvular, múltiples cámaras cardiacas o grandes vasos, requieren de intervención cardíaca con bypass cardiopulmonar (8).
Complicaciones postoperatorias: El manejo postquirúrgico debe ser realizado en una unidad de cuidados intensivos pediátricos de un centro con posibilidad de acceso a bypass cardiopulmonar, debido a la posibilidad de desarrollar alteraciones cardiacas. Complicaciones inmediatas posteriores a la cirugía pueden ser hipotermia, acidosis, coagulopatía con sangramiento, sindrome de hipodébito y sobrecarga de volumen por exceso de fluídos producto de la resucitación. Las arritmias son más frecuentes en individuos con ligadura de alguna arteria coronaria o uso de hipotermia profunda en pabellón (22).
Pronóstico
El pronóstico va a depender del mecanismo de la lesión, las estructuras cardiacas comprometidas, alteración de vasos coronarios, otros sistemas involucrados y la experiencia del personal en el manejo de éstos pacientes (22).
El trauma cardiaco penetrante presenta una mayor mortalidad, la cual se produce principalmente en el periodo prehospitalario.
En términos de morbilidad postraumática, un estudio realizado en pacientes con trauma cardiaco cerrado reportó 5% de secuelas cardíacas significativas, dentro de las cuales destacaron insuficiencia mitral y tricuspídea y comunicación interventricular (14).
Conclusiones
Se debe sospechar trauma cardiaco frente a la presencia de un traumatismo grave con compromiso de múltiples sistemas.
Pacientes con compromiso hemodinamico requieren un manejo quirúrgico inmediato, el cual debe ser realizado en pabellón. De no tener acceso pronto a éste y existan signos de severo compromiso vital, la realización de una toracotomía en el servicio de urgencia está indicada.
Pruebas complementarias deben ser efectuadas en pacientes estables, dentro de las cuales la medición de troponinas I, ECG y Ecocardiografía permiten evaluar si existe compromiso cardiovascular.
Bibliografía
- Mortalidad - Departamento de Estadística e Información de Salud (DEIS) [en línea]. [Citada 23 Marzo 2019]. Disponible en internet: http://www.deis.cl/estadisticas-mortalidad/
- Skinner DL, den Hollander D, Laing GL, Rodseth RN, Muckart DJJ. Severe blunt thoracic trauma: differences between adults and children in a level I trauma centre. South African Medical Journal, enero 2015, vol 105, Nº1: 47–51.
- Mylonas KS, Tsilimigras DI, Texakalidis P, Hemmati P, Schizas D, Economopoulos KP. Pediatric Cardiac Trauma in the United States: A Systematic Review. World Journal for Pediatric & Congenital Heart Surgery, marzo 2018, vol 9, Nº2: 214–223.
- Turk EE, Tsang Y-W, Champaneri A, Pueschel K, Byard RW. Cardiac injuries in car occupants in fatal motor vehicle collisions – An autopsy-based study. Journal of Forensic and Legal Medicine, agosto 2010, vol 17, Nº6: 339–343.
- Reynoso-Montesinos J, Peña Becerra O, Salgado-Arzate S, Tarelo-Saucedo J. Traumatismo cardiaco en pediatría. Revista de Especialidades Médico Quirúrgicas (México), julio-septiembre 2014; vol 19, Nº3: 332-335.
- Ebensperger A. Trauma torácico en Pediatría. Neumología Pediátrica (Chile), octubre 2016; vol 11, Nº4: 185–192.
- Lustenberger T, Talving P, Lam L, Inaba K, Mohseni S, Smith JA, et al. Penetrating cardiac trauma in adolescents: a rare injury with excessive mortality. J Pediatr Surg, abril 2013, vol 48, Nº4: 745–749.
- Bellister SA, Dennis BM, Guillamondegui OD. Blunt and Penetrating Cardiac Trauma. Surg Clin North Am, octubre 2017, vol 97, Nº5: 1065–1076.
- Kamdar G, Santucci K, Emerson BL. Management of Pediatric Cardiac Trauma in the ED. Clin Pediatr Emerg Med, diciembre 2011, vol 12, Nº4: 323–332.
- Huis In ’t Veld MA, Craft CA, Hood RE. Blunt Cardiac Trauma Review. Cardiol Clin, febrero 2018, vol 36, Nº1: 183–191.
- Maron BJ, Estes NAM. Commotio cordis. N Engl J Med, marzo 2010, vol 362, Nº10: 917–927.
- Davey BT, Quintana C, Upadhyay S. An Unusual Case of Commotio Cordis Resulting in Ventricular Flutter. J Emerg Trauma Shock, 2018, vol 11, Nº3: 225–227.
- Lateef Wani M, Ahangar AG, Wani SN, Irshad I, Ul-Hassan N. Penetrating Cardiac Injury: A Review. Trauma Mon, 2012, vol 17, Nº1: 230–232.
- Dowd MD, Krug S. Pediatric blunt cardiac injury: epidemiology, clinical features, and diagnosis. Pediatric Emergency Medicine Collaborative Research Committee: Working Group on Blunt Cardiac Injury. J Trauma, enero 1996, vol 40, Nº1: 61–67.
- Woosley CR, Mayes TC. The pediatric patient and thoracic trauma. Semin Thorac Cardiovasc Surg. 2008, vol 20, Nº1: 58–63.
- Alborzi Z, Zangouri V, Paydar S, Ghahramani Z, Shafa M, Ziaeian B, et al. Diagnosing Myocardial Contusion after Blunt Chest Trauma. J Tehran Univ Heart Cent, abril 2016, vol 11, Nº2: 49–54.
- Bansal MK, Maraj S, Chewaproug D, Amanullah A. Myocardial contusion injury: redefining the diagnostic algorithm. Emerg Med J EMJ, julio 2005, vol 22, Nº7: 465–469.
- Spodick DH. Acute cardiac tamponade. N Engl J Med, agosto 2003, vol 349, Nº7: 684–690.
- Collins JN, Cole FJ, Weireter LJ, Riblet JL, Britt LD. The usefulness of serum troponin levels in evaluating cardiac injury. Am Surg, septiembre 2001; vol 67, Nº 9: 821–826.
- Swaanenburg JC, Klaase JM, DeJongste MJ, Zimmerman KW, ten Duis HJ. Troponin I, troponin T, CKMB-activity and CKMB-mass as markers for the detection of myocardial contusion in patients who experienced blunt trauma. Clin Chim Acta Int J Clin Chem, abril 1998, vol 272, Nº2: 171–181.
- Soldin SJ, Murthy JN, Agarwalla PK, Ojeifo O, Chea J. Pediatric reference ranges for creatine kinase, CKMB, Troponin I, iron, and cortisol. Clin Biochem, febrero 1999, vol 32, Nº1: 77–80.
- Talving P, Demetriades D. Cardiac trauma during teenage years. Pediatr Clin North Am. Febrero 2014, vol 61, Nº1: 111–130.
- Saranteas T, Mavrogenis AF, Mandila C, Poularas J, Panou F. Ultrasound in cardiac trauma. Journal of Critical Care. 2017, vol 38: 144–151.
- Pearson GD, Karr SS, Trachiotis GD, Midgley FM, Eichelberger MR, Martin GR. A retrospective review of the role of transesophageal echocardiography in aortic and cardiac trauma in a level I Pediatric Trauma Center. J Am Soc Echocardiogr Off Publ Am Soc Echocardiogr. Diciembre 1997, vol 10, Nº9: 946–955.
- Bloom BA, Gibbons RC. Focused Assessment with Sonography for Trauma (FAST). StatPearls [en línea]. Febrero 2019, [Citado 3 abril 2019]. Disponible en internet: http://www.ncbi.nlm.nih.gov/books/NBK470479/
- Restrepo CS, Gutierrez FR, Marmol-Velez JA, Ocazionez D, Martinez-Jimenez S. Imaging patients with cardiac trauma. Radiogr Rev Publ Radiol Soc N Am Inc. Junio 2012, vol 32, Nº3: 633–649.
- Ministerio de Salud. Guía Clínica Politraumatizado. Minsal [en línea]. Julio 2007. [Citada 10 abril 2019]. Disponible en internet: http://www.bibliotecaminsal.cl/wp/wp-content/uploads/2016/04/Politraumatizado.pdf
- ATLS Subcommittee, American College of Surgeons’ Committee on Trauma, International ATLS working group. Advanced trauma life support (ATLS®): the ninth edition. J Trauma Acute Care Surg, mayo 2013, vol 74, Nº5: 1363–1366.
- Seamon MJ, Haut ER, Van Arendonk K, Barbosa RR, Chiu WC, Dente CJ, et al. An evidence-based approach to patient selection for emergency department thoracotomy: A practice management guideline from the Eastern Association for the Surgery of Trauma. J Trauma Acute Care Surg, julio 2015, vol 79, Nº1: 159–173.
- Mackowski MJ, Barnett RE, Harbrecht BG, Miller KR, Franklin GA, Smith JW, et al. Damage control for thoracic trauma. Am Surg, septiembre 2014, vol 80, Nº9: 910–913.
- Roberts DJ, Bobrovitz N, Zygun DA, Ball CG, Kirkpatrick AW, Faris PD, et al. Indications for use of thoracic, abdominal, pelvic, and vascular damage control interventions in trauma patients: A content analysis and expert appropriateness rating study. J Trauma Acute Care Surg, octubre 2015, vol 79, Nº4: 568–579.
- Commotio cordis – FIFA Medical Platform [en línea]. [Citado 16 abril 2019]. Disponible en internet: https://www.fifamedicinediploma.com/es/lessons/cardiologia-commotio-cordis/
|

