Introducción
Las agresiones animales a niños son, la gran mayoría de las veces, causadas por sus propias mascotas u otros animales domésticos, aunque también ocurren por ataque de animales silvestres como murciélagos, roedores o monos. Según numerosos estudios epidemiológicos al respecto publicados en la literatura mundial, se estima que el 90% de las mordeduras ocasionadas por animales son causadas por perros y entre el 3%-15% por gatos1-5. En Chile, al igual que en el resto del mundo, son los niños quienes tienen más probabilidades de sufrir lesiones por mordedura de perro en comparación con los adultos (26% versus 12%)2,3,5.
A lo largo de la historia, la complicación más temida de las mordeduras de perro ha sido la infección por virus rábico causante de la Rabia, una enfermedad zoonótica que, sin tratamiento inmediato, es letal en el 100% de los casos.
En las últimas décadas, gracias a las políticas públicas y medidas sanitarias, la rabia canina ha sido controlada y, en muchos países, erradicada.
No obstante, esto no significa que las heridas por mordeduras de perros hayan disminuido, como tampoco, que no haya otras complicaciones graves causadas por ellas. Las mordeduras de animales, particularmente de perros, han motivado numerosas investigaciones respecto de los cambios epidemiológicos, factores de riesgo y nuevos reservorios del virus rábico, entre otras. Particularmente, en relación a las indicaciones y contraindicaciones para el cierre de las heridas y las alternativas de profilaxis antibiótica o la determinación de la necesidad de profilaxis contra el tétanos y la rabia continúan siendo motivo de algunas controversias aún no resueltas del todo.
El objetivo del presente artículo es ofrecer una Revisión Narrativa de la Literatura con actualización del conocimiento existente en términos de la epidemiología, presentación clínica, las posibles complicaciones por mordeduras de animales y las principales alternativas del manejo terapéutico actual, basada en la revisión de la literatura científica publicada y las nuevas evidencias aparecidas respecto de los temas mencionados.
La metodología consistió en la revisión de la literatura en la base de datos MEDLINE y SciELO. Las palabras claves utilizadas fueron: Mordeduras de animales; Profilaxis antibiótica; Manejo heridas; Zoonosis.
Resultados
I. Epidemiología y Factores de Riesgo
Las cifras y porcentajes que presentamos a continuación y que muestran bastante similitud entre ellas, corresponden a diversos estudios realizados en EE.UU., Europa, Latinoamérica y Chile. Las lesiones perpetradas por perros es, con gran distancia de los demás animales, la más frecuente, seguida por las causadas por gatos, con cifras de 76%-94% y 2%-40% respectivamente, de acuerdo a las distintas series publicadas1-5. La población pediátrica es la más afectada con predominio del grupo entre 5 y 9 años6-9. Esta variable —edad— es también la que concentra los mayores niveles de riesgo. En relación a la distribución por sexo, las mordeduras de gato ocurren con mayor frecuencia en mujeres adultas y son los hombres el grupo más afectado por ataques de perros1. Las mordeduras de gato son responsables de la mayoría de las consultas por heridas de mordedura gravemente infectadas. Esto es debido a que las mordeduras de gato tienen una mayor incidencia de infección en comparación con otros mamíferos, presentándose en 30% a 50% de los casos, seguidas por las causadas por mordeduras humanas que presentan un porcentaje que va de 15% a 25%. Las infecciones en heridas provocadas por mordeduras de perros ocurren en 5% a 25%1,3.
Con respecto a las zonas anatómicas más frecuentemente afectadas, en la población adulta son mano (articulación metacarpofalángica y falanges proximales del segundo al quinto dedo) de 18% a 36%, en el brazo de 17% a 20%, en la pierna de 5% a 15% y en la cara de 4% a 11%1,4,6. En niños menores de nueve años, los sitios más frecuentemente afectados son cara, cabeza y cuello. En niños mayores de 10 años las zonas más afectadas son los brazos y piernas. Hasta 90% de las heridas en niños bajo 5 años de edad se localizan en la cara y la parte anterior del cuello y éstas son producidas fundamentalmente por perros3,5,9,10. Esto es particularmente relevante en el ámbito de la Pediatría y Cirugía Pediátrica por varias razones: La primera ya fue señalada y es que los niños son el grupo etario más afectado por los ataques caninos. Especialmente entre los 5 y 9 años existe riesgo de que en un único accidente pueda comprometerse más superficie corporal por el menor tamaño y la menor capacidad de autodefensa de un niño tan pequeño, aumentando la gravedad y comorbilidad asociadas. Esto último se relaciona también con una mayor frecuencia de requerimientos de cuidados multidisciplinarios para evitar y tratar las secuelas5,7,8. Del mismo modo, la menor estatura, el tamaño desproporcionado de la cabeza en relación con el cuerpo, la disposición que tienen los más pequeños para acercar sus caras al animal y sus menores capacidades para detectar peligro y defenderse, implica que las zonas anatómicas más frecuentemente afectadas son la cara y el cuello lo que suma severidad al traumatismo y eleva la tasa de mortalidad. Las muertes son raras, pero afectan de manera desproporcionada a niños menores de 10 años10,11.
II. Presentación Clínica
Evaluación Inicial: Frente a una lesión por mordedura de animal es fundamental identificar factores de riesgo tanto mediante la anamnesis como, también, del examen físico de la herida.
Anamnesis: Para el diagnóstico, plan de tratamiento y estimación pronóstica de las lesiones, cobra gran relevancia obtener una adecuada y completa anamnesis que permita identificar factores de riesgos y prevenir posibles complicaciones y secuelas graves.
En la historia clínica es importante conocer el estado de vacunación del paciente y del animal.
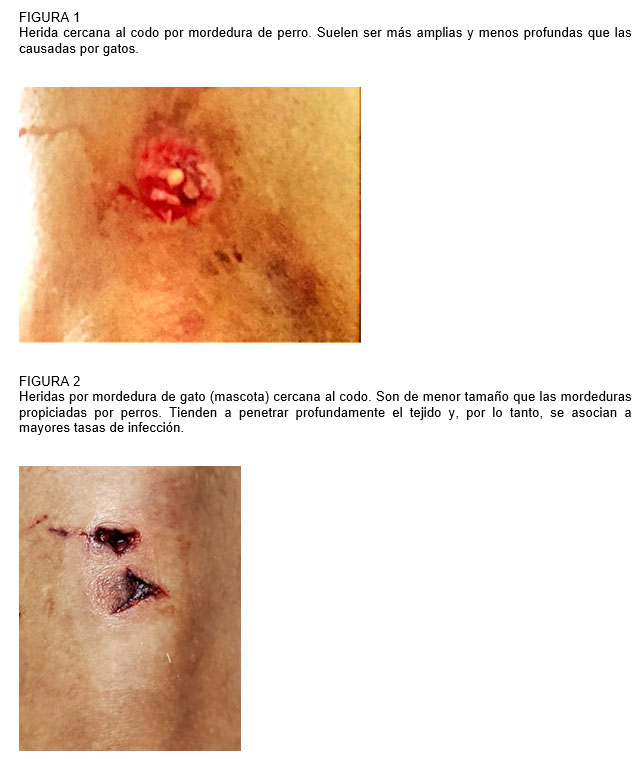
Con respecto al riesgo de infección, las mordeduras de perro tienen menos riesgo de infectarse en comparación con las lesiones provocadas por gatos. Esto es debido a que los dientes de perro son más amplios y romos generalmente causan laceraciones de tejidos blandos (Figura 1). A diferencia de ello, las mordeduras o rasguños de gatos tienden a penetrar profundamente el tejido y, por lo tanto, se asocian a mayores tasas de infección (absceso, artritis séptica, osteomielitis, tenosinovitis, bacteriemia o infección necrotizante de tejidos blandos). Según varias series publicadas, entre el 7% y 25% de los casos de mordeduras de perro se complican con infecciones versus el 49% de las causadas por gatos (Figura 2). Es preciso tener presente que la infección por mordeduras de perros, porcentualmente, también es menor a las por mordedura humana (segunda causa más frecuente de infección después de las provocadas por gatos)2,3,5,8. Esto nos lleva a precisar la trascendencia de considerar, en especial en niños menores de 4 años, la posibilidad de Maltrato Infantil en el caso de que las lesiones hayan tenido ese origen.
Otro factor de riesgo es el tiempo transcurrido entre la mordedura y la consulta. Las lesiones severas, probablemente, llevarán a la búsqueda de atención médica inmediata. Sin embargo, heridas menores como rasguños o abrasiones, muy probablemente serán tratadas en el propio hogar y será la aparición de complicaciones más tardías las que motivarán la consulta de salud como, por ejemplo, evaluar la propia lesión por mordedura con signos de infección o preocuparse por el contagio de rabia o tétanos6,8.
Una consulta tardía de más de 12 horas después de una mordedura en torso o extremidades presentan mayor riesgo de infección. En cara, debido a la abundante irrigación facial, el riesgo aumenta si han transcurrido más de 24 horas. Las patologías concomitantes como diabetes mellitus, asplenia, enfermedad hepática, compromiso venoso o linfático en la zona afectada o inmunodepresión, son indicadores de riesgo de infección, así como también, el porte de implantes como catéteres o prótesis12,14,15.
Examen Físico
El examen y evaluación de las heridas por mordeduras será lo que guíe el manejo quirúrgico, tratamiento y defina las posibles complicaciones de acuerdo a los indicadores de riesgo identificados.
Es muy importante la visualización adecuada para determinar el tipo y la extensión de la lesión y prevenir infecciones. Si hay sangramiento, éste debe ser controlado aplicando presión directa a las heridas que sangren activamente. Luego, proceder a limpiar la herida con agua y jabón o una solución antiséptica y regar con agua de la llave o solución fisiológica estéril para eliminar tierra u otros residuos si es el caso.
Una vez que se ha aseado la herida y controlado el sangramiento se procede al examen físico.
El compromiso de los tejidos blandos puede ser leve, como rasguños, arañazos o erosiones o, de mayor gravedad, como heridas contusas, laceraciones, desgarros, avulsión con pérdida de tejidos aplastamiento y amputación. Es importante documentar en cada una de las lesiones: la localización, extensión, la profundidad y la presencia de cuerpos extraños. Se considera herida profunda aquella que ha penetrado la dermis hasta llegar al tejido subcutáneo. Sin embargo, puede ser difícil evaluar completamente la profundidad de una herida punzante, que generalmente se define como una herida con una profundidad mayor que el ancho. Aproximadamente, 60% de las heridas por perro son punzantes, 10% son laceraciones y un 30% son combinaciones de varias1.
Otro aspecto muy importante en el examen físico es evaluar la proximidad de la mordedura a articulaciones, tendones o huesos. La extensión y flexión en articulaciones pueden revelar defectos pequeños o parciales en tendones y fracturas inicialmente inaparentes. Así mismo, es primordial descartar algún compromiso neurovascular distal a la herida5,7.
A pesar de que las fracturas maxilofaciales son poco frecuentes, en el caso de los pacientes pediátricos más pequeños, deben descartarse fracturas faciales y, aunque las lesiones oculares son poco frecuentes, las mordeduras de perros son responsables de causar entre 1.4% a 3% de las lesiones de globo abierto en niños11.
En el caso de consultas tardías infectadas puede haber síntomas generales como fiebre y decaimiento y al examen físico podemos hallar edema, eritema, drenaje purulento de la herida, celulitis, abscesos y adenopatías. La mayoría de las infecciones en la herida son purulentas sin la formación de absceso (58%), seguida de infecciones no purulentas con celulitis o linfangitis (30%) y, menos frecuentemente, con formación de abscesos (12%)2,3,10.
Las heridas por mordedura humana se presentan habitualmente como hematomas y abrasiones de forma oval o semilunar y pueden verse como resultado de abuso infantil y/o altercados físicos, por lo que deben ser analizadas con detalle. Éstas se observan con mayor tendencia entre niños de 3-4 años en las extremidades superiores, cara, cuello y tronco las que pueden ser proporcionadas en contexto de juego o pelea con sus pares2.
III. Manejo Terapéutico
Como ya fue mencionado en Examen Físico, antes de examinar la herida se recomienda irrigarla profusamente con agua o solución fisiológica para una mejor evaluación. Este aseo de la herida es mejor tolerado si se realiza inmediatamente después de la mordedura, sin embargo, los niños más pequeños suelen estar asustados y tener miedo y dolor. En ese caso, se recomienda el uso analgésico antes de cualquier procedimiento. Esto es particularmente importante en caso de que la herida sea antigua y esté infectada porque el dolor será mayor debido a la inflamación. No obstante, es el médico tratante quien debe determinar en cada caso la necesidad de contar con un anestesiólogo y ofrecer anestesia general para asegurar una correcta exploración y adecuado manejo.
Aseo quirúrgico de la herida
Es recomendable realizar Irrigación profusa con suero fisiológico (cloruro de sodio a 0.9%) y agregar algún antiséptico como povidona yodada a 1% o clorhexidina. El uso de jeringa de 20 ml es suficiente para lograr una presión adecuada. Demasiada presión al irrigar puede dañar más el tejido e inocular bacterias o cuerpos extraños hacia planos más profundos.
Debridación y retiro de cuerpos extraños
La debridación quirúrgica del tejido desvitalizado es sumamente eficaz, pero está limitada por el sitio anatómico como, por ejemplo, la cara, cuello o cabeza, zonas en las que no debe ser extensa, a diferencia de las extremidades donde existen más posibilidades para la reconstrucción del tejido. La debridación se realiza mediante la escisión de los bordes irregulares y dentados y de restos de tejidos no viables que aumenten la posibilidad de infección bacteriana y posterior necrosis. En zonas cercanas a articulaciones se recomienda la movilidad y kinesioterapia precoz5.
Cierre de la herida
La sutura de la herida es un tema en discusión debido al riesgo de infección. Por mucho tiempo se consideró que las heridas por mordeduras de animales implicaban un alto riesgo de infección y se preconizaba no suturarlas de inmediato, sino manejar las heridas con curaciones y cierre secundario. Actualmente, algunos autores recomiendan retrasar el cierre de mordeduras en caso de que la consulta sea tardía y existan signos de infección, mientras otros recomiendan una adecuada irrigación y debridación y cierre inmediato basados en el estudio de series de pacientes en los que no han hallado diferencias en el resultado entre ambas posibilidades (cierre primario versus diferido). No obstante, aunque todavía no existe un consenso, la recomendación basada en la evidencia científica actual es practicar un aseo prolijo, desbridamiento (resección quirúrgica del tejido dañado), regularización quirúrgica de los bordes de la lesión y sutura inmediata. Las numerosas series publicadas al respecto han demostrado que el cierre precoz de la herida reduce la incidencia de infección y asegura el mejor resultado funcional y estético1,3-5,7,10.
Por el contrario, el cierre diferido provoca cicatrizaciones por segunda intención y, por lo tanto, peores resultados estéticos1,7. Las recomendaciones para el cierre primario incluyen puntos separados con suturas monofilamento, mantener la herida limpia y seca por 48 horas y controles cada 2 días.
Mordeduras de Animales: Microbiología
En las diversas series publicadas hay concordancia en lo que se refiere a la microbiología en términos de los patógenos hallados en los cultivos de las heridas por mordeduras de perros y gatos.
La mayoría de los autores han determinado que alrededor del 30% a 60% de las heridas provocadas por perros y gatos contienen entre dos a cinco especies diferentes de gérmenes, tanto aerobios como anaerobios dependiendo del tipo y gravedad de la lesión. Entre las bacterias más frecuentemente aisladas están Staphylococcus aureus se aísla en 50% de los cultivos de mordeduras de perro y 75% de las ocasionadas por gato y Pasteurella multocida identificada en el 25% a 50% de las heridas por mordeduras de perros y en el 70% a 90% de las provocadas por gatos2,3,11. Por otra parte, en los últimos años, ha cobrado relevancia un microorganismo fastidioso, llamado Capnocytophaga canimorsus (bacilo gramnegativo fusiforme), que forma parte de la microbiota comensal de perros y ha sido aislado en 24% a 74% de las heridas producidas por mordeduras de perros sanos y en 17% en aquellas causadas por gatos sanos). La importancia de este germen es que ha sido asociado a septicemia, meningitis, endocarditis, falla renal, necrosis de las extremidades e infecciones oculares. Los pacientes inmunocomprometidos son los principales afectados, especialmente aquellos con asplenia. Una magnitud de la potencial gravedad de estas infecciones se refleja en el desenlace fatal de 60% de los casos de sepsis por Capnocytophaga canimorsus mientras que en la forma de localización meníngea se describe una letalidad de 5%. Lo anterior hace recomendable preguntar por los antecedentes de contactos o mordeduras producidas por perros ante pacientes con cuadros graves de origen no precisado, especialmente si son asplénicos, inmunodeficientes o insuficientes hepáticos. Frente a la sospecha, se sugiere la búsqueda de agentes fastidiosos o de desarrollo lento al laboratorio de microbiología.
Otros microorganismos identificados en heridas por mordeduras de perros y gatos son: Pasteurella dagmatis, Streptococcus sp, Moraxella sp, Neisseria sp, Corynebacterium sp, Eikenella corrodens, Capnocytophaga canimorsus, Bergeyella zoohelcum y bacterias NO-1 (non oxidizer group 1). Entre los agentes anaeróbicos estrictos se encuentran Bacteroides fragilis, Fusobacterium sp y Veillonella parvula.
Profilaxis antibiótica
La indicación de tratamiento antibiótico con la finalidad de prevenir la infección de la herida causada por mordedura de animales es otro de los aspectos no totalmente resueltos. Madeiros Y. y Saconato H.18 realizaron una revisión sistemática en la Base de Datos de Cochrane Library con el objetivo de determinar si el uso de antibióticos profilácticos en mordeduras de mamíferos es eficaz para prevenir la infección de la herida por mordeduras de mamíferos. Los autores incluyeron 8 ensayos controlados aleatorizados que estudiaron pacientes con mordeduras de todos los mamíferos. Se realizaron comparaciones entre antibióticos y placebo o ninguna intervención. El resultado de interés fue el número de infecciones en el lugar de la mordedura. Los resultados encontrados mostraron que el uso de antibióticos profilácticos se asoció con una reducción estadísticamente significativa en la tasa de infección después de mordeduras de humanos. Sin embargo, los antibióticos profilácticos no parecieron reducir la tasa de infección después de mordeduras de gatos o perros. Tampoco el tipo de herida, por ejemplo; laceración o punzante, mostró diferencias en la evolución con el uso del antibiótico profiláctico. En relación a las zonas anatómicas afectadas, los antibióticos profilácticos se asociaron con una reducción estadísticamente significativa en la tasa de infección en mordeduras de mano (OR 0,10, IC del 95%: 0,01 a 0,86; NNT = 4, IC del 95%: 2 a 50). Por otra parte, en la mayoría de los artículos consultados, los autores refieren que los índices de infección son mayores en los casos de mordeduras de gatos, casos donde existe mayor destrucción de tejidos, zonas con menor perfusión, heridas punzantes y profundas, pacientes que presentan comorbilidades, pies y cuando hay compromiso de articulaciones, tendones, huesos, vasos o nervios. En particular, es preciso destacar que las mordeduras en la mano tienen mayor riesgo de desarrollar la infección frente a las que se producen en las demás localizaciones.
En caso de lesiones en la mano, el tratamiento profiláctico está plenamente justificado debido a la distribución anatómica de la mano. Los compartimentos cerrados y los planos fasciales en la mano junto con los nervios, huesos y articulaciones adyacentes a la superficie, hacen que la mano sea propensa a desarrollar infecciones del espacio profundo y osteomielitis. La profilaxis antibiótica debe ser dirigido a agentes tanto aerobios como anaerobios estrictos incluyendo a Pasteurella multocida. Por este motivo, se recomienda el uso de antimicrobianos de amplio espectro durante 3 a 5 días tras la mordedura se considera que la profilaxis antimicrobiana reduce en 2% a 28% el riesgo de infección. De acuerdo a lo expuesto en el numeral Microbiología y tomando en cuenta que la mayor parte de las bacterias causantes de este tipo de infecciones son susceptibles a β-lactámicos, la mayoría de los autores recomiendan el uso de amoxicilina/ácido clavulánico y ampicilina/ sulbactam, aunque también en algunas publicaciones se sugiere usar aminoglucósidos (gentamicina) y nitroimidazoles (metronidazol)2,3,11.
De acuerdo a lo señalado por Jofré, Perret, Abarca y cols.3, una buena alternativa para pacientes alérgicos a la penicilina es la clindamicina para cubrir a los microorganismos anaerobios estrictos (C. canimorsus, Streptococcus sp, S. intermedius y S. aureus), no obstante, este fármaco no cubre a P. multocida, de manera que debe indicarse además cotrimoxazol que, además, cubre también a E. corrodens.
Tratamiento Antibiótico
Las heridas infectadas deben ser tratadas con aseo quirúrgico, drenaje si es necesario (tomar cultivo de la secreción) y curaciones además de indicar tratamiento antibiótico por 10 a 14 días de acuerdo a los esquemas ya mencionados hasta tener resultado de cultivos.
Atención especial debe tenerse frente a las infecciones producidas por Pasteurella, germen comensal en el tracto respiratorio superior de más del 90% de los gatos sanos y principal patógeno productor de infecciones graves de los tejidos blandos y, con menos frecuencia, de artritis séptica, osteomielitis, sepsis y meningitis, especialmente en lactantes y huéspedes inmunodeprimidos. Habitualmente provoca celulitis. Los síntomas generalmente aparecen precozmente luego de un período muy corto de incubación, típicamente entre las 24 horas después de que han mordido o rasguñado al niño. Los signos son eritema, aumento de volumen, calor y sensibilidad en la piel. Sin tratamiento, el cuadro evolucionará con aumento de los síntomas y puede haber con secreción purulenta. En casos de progresión rápida de la celulitis asociada a fiebre, calofríos y adenopatías, particularmente si existe compromiso articular (artritis), óseo (osteomielitis) o tendinoso (tenosinovitis) debe hospitalizarse al niño para su tratamiento11.
Rabia: indicación vacuna post-exposición
En Chile, la norma técnica del Ministerio de Salud (MINSAL) de profilaxis post-exposición indica 5 dosis de vacuna antirrábica: al día 0, 3, 7, 14 y 28 por vía intramuscular en la región deltoidea o en la cara anterior externa del muslo en los siguientes casos:
- Persona mordida o lamida en piel o mucosa lesionada por animal sospechoso o diagnosticado de rabia.
- Persona mordida por animal vagabundo que desaparezca o muera luego de morder.
- Persona mordida por animal mamífero silvestre.
- Persona mordida o en contacto directo con murciélagos (manipulación sin guantes, ingreso a colonias).
Para mayor detalle, puede consultarse los siguientes enlaces:
https://www.ispch.cl/sites/default/files/vacuna_antirrabica_inactivada.pdf
https://www3.paho.org/spanish/ad/dpc/vp/rabia-oms-guia-tratar.pdf
Tétano
El actual Programa Ampliado de Inmunizaciones (PAI) en Chile considera la inmunización con 2 dosis anti-tetánica en 1º y 8º básico. Frente a una herida por mordedura debe verificarse el estado actual de vacunación del paciente (ver carnet de vacunación). Si hay alguna duda de si el paciente está adecuadamente inmunizado contra el tétanos, se debe proporcionar la vacunación completa.
https://saludresponde.minsal.cl/calendarios-de-vacunacion/
Discusión
Las heridas por mordeduras de animales continúan siendo una importante causa de morbilidad en niños. En todo el mundo son las causadas por perros las más frecuentes con cifras cercanas al 90% seguidas por las de gatos (10%). Los principales factores de riesgo tienen que ver, por una parte, con la especie animal de que se trate (tamaño, condición de salud, entorno doméstico o silvestre), el tipo, intensidad y gravedad de la embestida (mordeduras, arañazos, rasguños o lesiones más graves con pérdidas de tejido), el tiempo transcurrido desde el ataque y, por otra, las características de la víctima, siendo las principales determinantes de riesgo, la edad (menores de 5-9 años) y condiciones de salud desfavorables como patologías concomitantes (diabetes o cáncer), inmunodepresión, prótesis o implantes (catéteres).
La complicación más frecuente es la infección de la herida. Las mordeduras de gato son las que mayormente se infectan debido a que son punzantes y más profundas. A esto se agrega que aparentemente son lesiones leves. En especial en caso de ser en manos, por la disposición anatómica y compartimental característica es una zona de mayor riesgo de evolucionar a abscesos o celulitis después de dos o más días de producida. Especial cuidado debe tenerse en la detección de compromiso articular u óseo en este tipo de lesiones simuladamente leves.
Actualmente, la evidencia demuestra que un aseo y tratamiento quirúrgico con retiro del tejido dañado, regularización quirúrgica de los bordes y sutura precoz de la herida reduce la incidencia de infección y tiene mejores resultados funcionales y estéticos.
La microbiología hallada en las mordeduras de animales es polimicrobiana, con gérmenes aerobios y anaerobios, principalmente Staphylococcus spp., Pasteurella spp. y P. Multocida. En los últimos años ha cobrado importancia la identificación de Capnocytophaga canimorsus ya que ha sido asociado a septicemia, meningitis, endocarditis, falla renal, necrosis de las extremidades, infecciones oculares e, incluso, desenlace fatal particularmente en pacientes inmunocomprometidos.
La profilaxis antibiótica de acuerdo a la evidencia está indicada en mordeduras profundas en la mano, pies, articulaciones o si existen comorbilidades. Se recomienda el uso de antimicrobianos de amplio espectro durante 3 a 5 días. La mayoría de los autores recomiendan el uso de β-lactámicos, como amoxicilina/ácido clavulánico y ampicilina/ sulbactam. Algunos autores aconsejan usar también aminoglucósidos (gentamicina) y nitroimidazoles (metronidazol).
BIBLIOGRAFÍA
- De la Concha T. Mauricio Flores P. Francisco, Lara R. Rodolfo, Cabadas C. Arantxa y cols. Actualizaciones en la mordedura de perro. Acta Médica Grupo Ángeles. 2020; 18 (3): 284-289
- Pardal-Peláez I. Beatriz, Sarmiento-García Ainhoa. Microbiología de las infecciones causadas por mordeduras de perros y gatos en personas: Una revisión. Rev Chil Infect 2021; 38 (3): 393-400
- Jofré M. Leonor, Perret P. Cecilia, Abarca V. Katia, Solari G. Verónica y cols. Recomendaciones para el manejo de mordeduras ocasionadas por animales. Rev Chil Infect 2006; 23 (1): 20-34
- Cedrés A., Morosini F., Margni C., López A. y cols. Mordeduras por animales en niños. ¿Cuál es la situación actual en el Departamento de Emergencia Pediátrica del Centro Hospitalario Pereira Rossell? Arch Pediatr Urug 2018; 89(1)
- Aziz H, Rhee P, Pandit V, et al. The current concepts in management of animal (dog, cat, snake, scorpion) and human bite wounds. J Trauma Acute Care Surg 2015; 78:641.
- Schalamon J, Ainoedhofer H, Singer G, et al. Analysis of dog bites in children who are younger than 17 years. Pediatrics 2006; 117: e374
- Kaye AE, Belz JM, Kirschner RE. Pediatric dog bite injuries: a 5-year review of the experience at the Children's Hospital of Philadelphia. Plast Reconstr Surg 2009; 124:551.
- Abraham JT, Czerwinski M. Pediatric dog bite injuries in central Texas. J Ped Surg. 2018; 54(7): 1416-20.
- Steen T, Ravin K, Timmons S, Kershenovich A. Intracranial Injuries from Dog Bites in Children. Pediatr Neurosurg 2015; 50:187.
- Del Peral Samaniego M.P., Costa Roig A., Diéguez Hernández-Vaquero. I., Lluna González J.M., Vila Carbó J.J. Mordeduras de perro, un problema vigente en nuestro entorno Cir Pediatr. 2019; 32: 212-216
- Romina E. Romina, Delpiano M. Luis. Infecciones por Mordeduras de Animales. Boletín Departamento De Pediatría Hospital Clínico San Borja Arriarán julio 2020. Volumen 19 - N°77.
- Stevens DL, Bisno AL, Chambers HF, et al. Practice guidelines for the diagnosis and management of skin and soft tissue infections: 2014 update by the infectious disease society of America. Clin Infect Dis 2014; 59:147.
- Villagra V., Cáceres D., Alvarado S., Salinas E., M. y cols. Caracterización epidemiológica de mordeduras en personas, según registro de atención de urgencia. Provincia de Los Andes, Chile. Rev Chil Infect 2017; 34 (3): 212-220
- Garvey EM, Twitchell DK, Ragar R, et al. Morbidity of pediatric dog bites: a case series at a level one pediatric trauma center. J Pediatr Surg 2015; 50:343.
- Tabaka ME, Quinn JV, Kohn MA, Polevoi SK. Predictors of infection from dog bite wounds: which patients may benefit from prophylactic antibiotics? Emerg Med J 2015; 32:860.
- Cummings P. Antibiotics to prevent infection in patients with dog bite wounds: a meta- analysis of randomized trials. Ann Emerg Med 1994; 23:535.
- Bula-Rudas FJ, Olcott JL. Humanan animal bites. Pediatr Rev. 2018; 39 (10): 490-500.
- 26. Medeiros I, Saconato H. Antibiotic prophylaxis for mammalian bites. Cochrane Database Syst Rev 2001; CD001738.
|

